Тимома
Тимомы — опухоли, которые развиваются из эпителиальных клеток вилочковой железы (тимуса). Этот орган находится в грудной клетке, в области, которая называется передним средостением, в нем происходит созревание и «обучение» иммунных T-клеток. Тимус функционирует у детей, достигает максимального размера у подростков, а затем постепенно исчезает — происходит его инволюция.
Тимомы могут возникать в любом возрасте, чаще всего у людей 40–60 лет.
Типы тимомы
Термин «тимома» собирательный, он объединяет довольно много разных эпителиальных опухолей. Существуют злокачественные тимомы (иногда их называют раком тимуса) и доброкачественные, причем, четкой границы между ними не существует. Степень злокачественности определяется способностью опухоли прорастать в окружающие ткани.
Чаще всего — примерно в 90% случаев — тимомы возникают в переднем средостении. В 5–10% случаев их обнаруживают в области шеи, в среднем и заднем средостении. Считается, что такое нехарактерное расположение опухоли связано с добавочными дольками тимуса.
Помимо эпителиальных опухолей, в тимусе встречаются новообразования из лимфоидной ткани. Они называются лимфомами. Очень редко в вилочковой железе развиваются нейроэндокринные опухоли.
Почему развивается заболевание?
Причины и факторы риска опухолей вилочковой железы на данный момент изучены недостаточно.
Известно, что 30–40% людей с тимомами параллельно заболевают миастенией гравис — патологией, при которой иммунная система разрушает рецепторы на поверхности поперечнополосатых мышц, в результате чего возникает их слабость, повышенная утомляемость. В 5% случаев тимомы ассоциированы с такими состояниями, как дерматомиозит, истинная эритроцитарная аплазия, синдром Кушинга, системная красная волчанка, синдром неадекватной секреции антидиуретического гормона.
Стадии и типы заболевания
При стадировании инвазивных тимом можно руководствоваться общепринятой международной классификацией TNM. Буквы в этой аббревиатуре, соответственно, обозначают состояние первичной опухоли, наличие очагов поражения в регионарных лимфатических узлах и отдаленных метастазов:
| TX | Не удается оценить первичную опухоль. |
| T0 | Первичная опухоль не обнаруживается. |
| T1 |
|
| T2 | Опухоль прорастает в окружающую жировую клетчатку и околосердечную сумку (перикард). |
| T3 | Опухоль прорастает в соседние ткани и органы: легкие, кровеносные сосуды легких, диафрагмальный нерв. |
| T4 | Опухоль прорастает в трахею, пищевод, крупные кровеносные сосуды. |
| NX | Не удается оценить состояние регионарных лимфоузлов. |
| N0 | Опухолевые очаги в регионарных лимфатических узлах отсутствуют. |
| N1 | Опухолевые очаги в близлежащих лимфатических узлах. |
| N2 | Опухолевые очаги в лимфоузлах в области шеи или внутри грудной полости. |
| M0 | Отдаленные метастазы не обнаружены. |
| M1 |
|
Многие онкологи используют классификацию Masaoka/Koga, она считается наиболее удобной и предусматривает деление всех опухолей вилочковой железы на 4 стадии:
| Стадия I | Опухоль находится в пределах тимуса, не прорастает его капсулу. |
| Стадия II | Опухоль прорастает капсулу органа и распространяется в окружающую жировую клетчатку:
|
| Стадия III | Опухоль прорастает в соседние органы:
|
| Стадия IV | Имеются метастазы:
|
Специальная система классификации была разработана в 2004 году экспертами Всемирной Организации Здравоохранения. Она подразумевает деление тимом на шесть типов, в зависимости от гистологического строения:
| Тип A | Веретеноклеточные, или медуллярные, тимомы. Отличаются хорошим прогнозом. Практически все пациенты, у которых установлен такой диагноз, живут 15 лет и дольше. |
| Тип AB | Смешанные тимомы. Под микроскопом внешний вид опухолевой ткани напоминает тимому B, но в нем присутствуют лимфоциты. |
| Тип B1 | Такие тимомы называют богатыми лимфоцитами, лимфоцитарными, преимущественно кортикальными, органоидными. В них, как следует из названия, много лимфоцитов. Также отличаются хорошим прогнозом. Примерно 90% пациентов остаются живы в течение 20 лет и дольше, после того как у них установлен такой диагноз. |
| Тип B2 | Кортикальная тимома. Напоминает тип B1, в ней также содержится много лимфоцитов, но эпителиальные клетки сильнее отличаются от нормальных. Прогноз 20-летней выживаемости с момента установления диагноза составляет 60%. |
| Тип B3 | Эти тимомы известны как эпителиальные, атипические, сквамоидные, высокодифференцированный рак тимуса. В опухоли обнаруживаются измененные эпителиальные клетки и небольшое количество лимфоцитов. Прогноз 20-летней выживаемости — 20%. |
| Тип C тимомы (рак тимуса) | Наиболее агрессивная разновидность опухолей вилочковой железы. Клетки в опухолевой ткани совсем не похожи на нормальные, это типичные раковые клетки. Прогноз выживаемости при таких новообразованиях наименее благоприятный. В течение 5 лет выживают 35% пациентов, в течение 10 лет — 28%. |
Симптомы
Не все пациенты с опухолями вилочковой железы испытывают симптомы. У 30–50% больных нет каких-либо жалоб. Возможные проявления тимом:
Боль, чувство давления в груди.
Упорный хронический кашель.
Мышечная слабость.
Повышенная утомляемость.
Частые инфекционные заболевания.
Затруднение глотания.
Отек руки, лица.
Опущение век, двоение в глазах.
Головокружения.
Снижение уровня эритроцитов и гемоглобина в крови.
Симптомы тимом неспецифичны. Они могут встречаться при многих других заболеваниях. Точный диагноз сможет установить только врач после осмотра и обследования.
Методы диагностики
Большинство тимом можно обнаружить с помощью обычной рентгенографии. Опухоль выглядит как тень с ровными краями в верхней половине грудной клетки. Она частично перекрывает тень от сердца, находится преимущественно справа или слева.
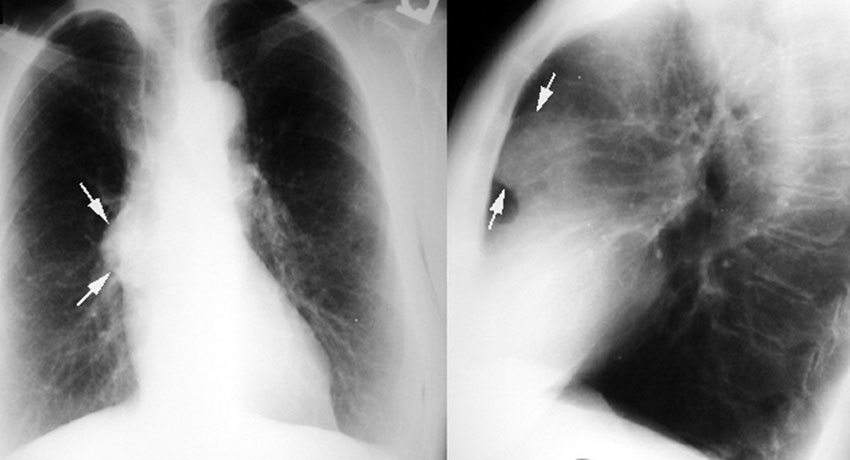
Компьютерная томография помогает уточнить размеры и локализацию тимомы, выявить небольшую опухоль, которая не обнаруживается во время рентгенографии. Увеличение тимуса на снимках, полученных с помощью КТ, также чаще всего свидетельствует о том, что в вилочковой железе присутствует тимома.
Компьютерная томография предпочтительна у пациентов с миастенией. Наиболее информативны снимки, выполненные с внутривенным контрастированием. Они помогают оценить расположение тимомы по отношению к крупным кровеносным сосудам, ее кровоснабжение, правильно спланировать операцию.
Кроме того, врач может назначить для диагностики тимомы МРТ. Это исследование также может быть проведено с контрастом. УЗИ помогает обнаружить очаги в лимфатических узлах.
Зачастую ценную диагностическую информацию позволяет получить ПЭТ-сканирование. Во время этого исследования в организм вводят специальный радиофармпрепарат, который накапливается в опухолевых клетках и делает очаги видимыми на снимках.
Для подтверждения диагноза выполняют биопсию:
Тонкоигольная биопсия выполняется с помощью пункции (прокола) специальной иглой. Ее выполняют под местным обезболиванием, под контролем компьютерной томографии.
Фрагмент опухолевой ткани можно получить во время торакоскопии — эндоскопического исследования плевральной полости с помощью инструмента с миниатюрной видеокамерой, введенного через прокол.
На портале Докио можно найти клиники, где используется современное диагностическое оборудование. Врачи в кратчайшие сроки устанавливают точный диагноз и определяют оптимальную тактику лечения.
Лечение тимомы
Основной метод лечения опухолей вилочковой железы — хирургический. Операция может быть выполнена открытым способом (через разрез) или торакоскопически (через прокол в грудной стенке). Врач выбирает вид вмешательства в зависимости от размеров опухоли, ее распространения в соседние структуры и других факторов.
Если опухоль находится в пределах тимуса (стадия I по Masaoka/Koga), помимо удаления тимомы обычно не требуется никакого дополнительного лечения. Если новообразование прорастает в соседние органы, распространяется в лимфатические узлы, после операции назначают химиотерапию, или лучевую терапию, или их сочетание (химиолучевая терапия). Иногда эти виды лечения применяют до хирургического вмешательства, чтобы уменьшить размеры образований и упростить их удаление. Неоадъювантная и адъювантная терапия помогают снизить риск рецидива.
Если опухоль невозможно удалить, например, из-за очень сильного прорастания в соседние структуры, наличия множества метастазов, лечение тимомы проводят химиопрепаратами и/или лучевой терапией.
Обратитесь за помощью к профессионалам. На портале Докио можно найти клиники, где выполняют хирургические вмешательства любой сложности и проводят лечение тимом и других новообразований противоопухолевыми препаратами последних поколений в соответствии с современными международными рекомендациями.
Прогноз выживаемости
Обычно в онкологии прогноз оценивают по показателю пятилетней выживаемости — проценту пациентов, которые остаются в живых в течение пяти лет после установления диагноза. При тимомах часто используют показатель десятилетней выживаемости, потому что эти опухоли обладают высокой склонностью к рецидивированию даже спустя много лет:
| Стадия по Masaoka/Koga | Пятилетняя выживаемость / Десятилетняя выживаемость |
| I | 90% / 80% |
| II | 90% / 80% |
| III | 60% / 30% |
| IV | <25% / N/A |
*По данным Мемориального онкологического центра имени Слоуна — Кеттеринга (Memorial Sloan Kettering, США).
Прогноз при тимоме хуже, если присутствуют симптомы, так как это часто указывает на высокую злокачественность опухоли. Однако на любой стадии и при любом типе тимом пациенту можно помочь. Если удалить опухоль хирургически невозможно, медикаментозное лечение и лучевая терапия способны замедлить развитие болезни, продлить жизнь и уменьшить симптомы. Запишитесь на приём к врачу через портал Докио.
Источники:
Ветшев П.С., Аблицов Ю.А., Аблицов А.Ю., Крячко В.С. Современный взгляд на хирургическое лечение тимомы // Вестник Национального медико-хирургического Центра им. Н.И. Пирогова. 2017. №2.
Харченко В. П., Чхиквадзе В. Д., Колесников П. Г., Гончаров С. В., Ядиков О. А. Лечение тимом ассоциированных с миастенией // Вестник РНЦРР. 2011. №11.